昏迷
| 昏迷 | |
|---|---|
| 并发症 | 持续性植物状态,死亡 |
| 病程 | 从几天,到几年(目前最长纪录为42年) |
| 分类和外部资源 | |
| 医学专科 | 神经内科,精神医学 |
| ICD-11 | MB20.1 |
| ICD-10 | R40.2 |
| ICD-9-CM | 780.01 |
| DiseasesDB | 16940 |
昏迷(英语:coma)是意识丧失(unconsciousness)的一种严重意识障碍,对外界各种刺激或自身内部不能感知,但可有无意识的自发活动[1]。一般按对刺激的反应及反射活动等,其严重程度可概略分为浅昏迷、中昏迷和深昏迷三级[2]。程度较轻者防御反射及生命体征可以存在,严重者消失[3][4]。
昏迷者无法被唤醒,各种强刺激不能使其觉醒;无法正常感受到疼痛、光线及声音,也无法对其作出反应;缺乏正常的苏醒-睡眠周期;而且有目的的自主活动消失,不会启动随意动作,不能说话,不能自发睁眼[5][6],但可有无意识的自发动作(如挣扎、抽搐等)。昏迷可以由自然原因或药物所导致(请参考药物引导昏迷)。
临床上,昏迷可定义为无法持续遵循单一个步骤命令的状态[7]。也可用格拉斯哥昏迷指数量表(GCS)得分≤8,持续≥6小时,来定义。患者若维持在有意识状态,他必然是清醒且有知觉的。清醒代表意识的定量程度,而有知觉则涉及大脑皮质所介导功能的品质方面,包括认知能力如注意力、感官知觉、外显记忆、语言、完成指令的能力、时间和空间导向和现实判断。[6][8]
从神经科学的角度来看,意识是通过激活大脑皮质(形成大脑外层的灰质)和网状结构激活系统(RAS)(位于脑干内的结构)来维持。[9][10]
名词来源
[编辑]coma这名词来自古希腊语 κῶμαkoma,意即深度睡眠,最早在希波克拉底文集(Epidemica)中被提起,随后也被古罗马的盖伦(公元二世纪)提到。自此之后,这个名词极少出现在已知的文献中。直到17世纪中叶,它重新出现在英国医生托马斯·威利斯颇具影响力的作品De anima brutorum(1672年,英译Commentary on the soul of animals)中,当中提及昏睡(不正常的睡眠)、昏迷(重度睡眠)、carus(失去知觉)和apoplexy(古代此字代表临死前突然失去意识。请参考内出血英文版#Historical meaning)。carus 一词也源自希腊语,可以在几个字的字根中找到,有昏沉或嗜睡的意思,譬如在carotid(颈动脉)这个字的字根中就有。英国医生托马斯·西登纳姆在他著作Schedula monitoria de novae febris ingressu(1686年,英译The Schedule of Symptoms of the Newly Arrived Fever)中提起数个发烧病例,使用“昏迷”这个名词。[11][12]
症状
[编辑]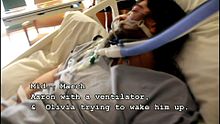
处于昏迷状态患者的一般症状是:
- 无法自主地睁开眼睛
- 没有睡眠-苏醒周期
- 对语言指令或疼痛刺激没反应
- 脑干反射被抑制,例如瞳孔对光线没有反应
- 呼吸不规则
- 格拉斯哥昏迷指数量表[14] 的得分在3到8之间[5]
原因
[编辑]导致昏迷的成因众多。40%的昏迷状态是由药物中毒引起。[15]在某些情况下使用某些药物可能会损害,或是削弱上行性网状激动系统(ARAS,请参考网状结构中英文版部分)的突触小泡功能,造成无法正常运作以唤醒大脑的情况。[16] 另外,药物所引起的副作用如异常的心率和血压,以及异常的呼吸和出汗,也可能间接损害上行性网状激动系统的功能,而导致昏迷。由于药物中毒是导致大部分患者昏迷的原因,所以医院会首先检查患者的前庭—动眼反射,以观察瞳孔的大小和眼球运动。(请参阅下面的诊断)。[16]
常见的昏迷第二大原因是氧气不足,通常是心脏骤停所致,占总病例的25%。[15]中枢神经系统(CNS)的神经元需要大量氧气。脑部缺氧,(脑部缺氧),导致神经元外部的钠和钙减少,细胞内的钙增加,会损害到神经元的沟通。[17]脑部缺氧还会导致三磷酸腺苷(ATP)耗尽,并由于细胞骨架受损和一氧化氮产生,而导致细胞衰竭。
有20%的昏迷是由中风的副作用导致。[15]在中风期间,流向大脑某些部分的血液流量受限,或因阻塞而无法通过。缺血性中风(请参考中风)、颅内出血,或肿瘤,可能会导致血流受限。脑细胞缺乏血液,会断绝氧气输往神经元,导致细胞衰竭而亡。随着脑细胞死亡,脑组织持续恶化,上行性网状激动系统的功能受到影响。
所余15%的昏迷病例是由于外伤、失血过多、营养不良、失温、体温过高、血糖水平异常,以及许多其他生物学疾病所引起。此外,研究显示,每8名脑外伤患者中就有1人陷于昏迷状态。[18]
病理生理学
[编辑]损伤大脑皮层或网状激动系统(RAS)之一,或两者,都足以让人陷入昏迷状态。
大脑皮层是人类脑部的神经元核组成的外层。[19]大脑皮层由灰质组成,灰质由神经元核组成,而大脑内部由白质,以及神经元轴突组成。白质负责感知,通过丘脑途径传递感觉输入,也负责许多其他神经上的功能,包括复杂的思维。 另一方面,网状激动系统是脑干中较为原始的结构,其中包括网状结构(RF)。网状激动系统有两个区域,即上升区域和下降区域。上升道或上升网状激动系统由产生乙酰胆碱的神经元系统组成,有唤醒大脑的作用。大脑的唤醒从网状结构开始,穿过丘脑,最后到达大脑皮层。[16] 沿着前面提到的唤醒途径,上升网状激动系统功能有任何的损害(神经元功能障碍)都会阻止人体意识到周围的环境。没有觉醒和意识中心,身体就无法唤醒,停留在昏迷状态。[20]
昏迷的严重程度和发作方式,取决于发生的原因。昏迷主要分为两个部分:结构性神经元和弥漫性神经元损伤。例如,结构原因是由机械力引起的细胞损伤,例如物理压力或神经传递的阻塞。虽然弥漫性病因仅限于细胞功能畸变,但属于代谢或毒性子群。毒素引起的昏迷是由外在物质引起的,而代谢引起的昏迷是由内在过程引起的,例如体内温度调节或离子失衡(例如钠)。[20]例如严重的低血糖症(低血糖)或高碳酸血症(血液中的二氧化碳水平升高)是代谢性弥漫性神经元功能障碍的例子。低血糖症或高碳酸血症,起初会引起轻度的躁动和神智不清,但逐渐发展为反应迟钝,人事不省,最后,是完全失去知觉。相反的,严重的创伤性脑损伤或蛛网膜下腔出血引起的昏迷可能是即时的。因此,发病的方式可表明潜在的原因。[5]
昏迷的结构性原因和弥漫性原因不是彼此互不相干的,因为在某些情况下,一种原因可能会导致另一种原因的发生。例如,由弥漫性的代谢过程引起的昏迷,例如低血糖症,如果不解决,可能会导致结构性昏迷。另一个例子是,脑水肿(弥漫性功能障碍)而使脑循环受阻,导致脑干缺血,变成结构性问题。[20]
诊断
[编辑]对于昏迷的诊断算简单,但调查发病的根本原因则具有高度的挑战性。在让患者的呼吸道、呼吸和循环(三者合称急救基本ABC)稳定之后,接着采用各种诊断测试,例如身体检查,和图像扫描方式(X射线电脑断层扫描(CAT scan),核磁共振成像(MRI)等,来探查昏迷的根本原因。
当失去知觉的人被送进医院时,医院会采用一系列诊断步骤来确定原因。根据G. Bryan Young教授的说法,[16]当接触到可能是处于昏迷状态的患者时,应采取以下步骤:
- 进行一般检查和病史检查
- 确证患者是处于昏迷状态,没有处于闭锁症候群,或没有处于精神性昏迷。闭锁症候群患者的眼睛会自行运动,而患有精神性昏迷的患者会表现出主动抵抗眼睑被张开的现象,当抬起上眼睑时,眼睑会突然完全闭合(而不是如同器质性原因所引起的昏迷,所产生的缓慢、不对称,以及不完全的闭合,)。[21]
- 找出可能引起昏迷的大脑部位(例如脑干,脑后部...),并使用格拉斯哥昏迷指数量表评估昏迷的程度
- 进行血液检查以查看是否涉及药物,或是否由于换气不足/过度换气所导致
- 检查“血清葡萄糖,钙,钠,钾,镁,磷酸盐,尿素,和肌酸酐的水平”
- 使用CT,或者MRI,进行脑部扫描,以观察是否有任何大脑异常功能
- 继续监测脑电波,并使用脑电图(EEG)识别是否患者有癫痫发作
初步评估
[编辑]做昏迷的初始评估时,通常透过患者的自发动作,并利用清声痛否量表(清醒、声音刺激、疼痛刺激、无反应)检测患者对声音和疼痛刺激的反应,来评估患者的意识水平。更为复杂的量表,例如格拉斯哥昏迷指数量表,可以量化一个人的反应,例如睁眼、运动和言语反应,以确定他们的脑损伤程度。患者的评分可以从3分(表明严重的脑损伤和死亡)到15分(表明轻度或无脑损伤)。[22]
在那些深度无意识的人中,因为他们对面部和喉咙肌肉的控制减弱,会存有窒息的风险。所以对因为昏迷被送到到医院就诊的人,通常就会进行这种风险评估("呼吸道管理")。如果认为窒息的风险很高,医生可使用各种装置(例如口咽呼吸道 (医材)、鼻咽呼吸道 (医材),或气管插管)来维持呼吸道通顺。[23]
扫描成像和测试
[编辑]扫描成像基本上包括对大脑做的计算机断层扫描(简写为CAT,或CT)扫描,或者是核磁共振成像 (MRI),用来识别造成昏迷的特定原因,例如脑部出血或脑结构突出(或称脑疝,请参考疝)。诸如脑电图(EEG)之类的特殊测试还可显示许多有关皮层活动水平的信息,例如语义处理,[24]以及是否有癫痫发作存在,脑电图不仅是评估皮层活动的重要工具,而且还是预测病人的觉醒可能性的重要工具。[25]自主反应,例如肤电活动反应,还可进一步了解患者的情绪过程。[26]
在创伤性脑损伤(TBI)的治疗中,有4种检查方法被证明是有用的:颅骨X射线检查、血管造影、计算机断层扫描,和核磁共振成像。颅骨X射线检查可检测线性骨折、压迫性骨折(另称expression fracture)和爆裂骨折。血管造影很少在创伤性脑损伤时使用,仅在怀疑有动脉瘤、颈动脉-海绵窦瘘管、外伤性血管阻塞,和血管剥离之时才会实施。 计算机断层扫描可以检测出脑组织之间的密度变化,和出血,诸如硬脑膜下血肿和颅内出血之类。核磁共振成像,由于扫描时间长并且无法像断层扫描一样检测到骨折,因此在紧急情况下并非首选。核磁共振成像用于后颅窝的软组织和病变进行检查,使用断层扫描并无法发现这些病变。[27]
身体动作
[编辑]利用特殊反射测试,可评估脑干和皮质功能,例如前庭-动眼反射测试(娃娃眼测试(doll's eyes test)、还有热量反射测试)、角膜反射,和咽反射。[28]反射可有效指出哪些脑神经仍完好无损,能发挥作用,这些测试是身体检查的重要项目。由于患者处于无意识状态,因此只能评估有限数量的神经。这些包括脑神经的2号(视神经,CN II)、3号(动眼神经,CN III)、5号(三叉神经,CN V)、7号(颜面神经,CN VII)和9号及10号(舌咽神经,CN IX,和迷走神经,CN X)。
| 反射种类 | 说明 |
|---|---|
| 动眼反射 | 动眼反射也称娃娃眼测试,来检查患者的脑干是否完整。
|
| 瞳孔光感反射 | 瞳孔光感反射很重要,表示视网膜以及视神经无损。
|
| 热量反射测试 | 使用这种测试来评估皮质和脑干的功能
|
| 角膜反射 | 用来测试三叉神经(CN 5)和颜面神经(CN 7)的正常功能,这些功能在婴儿时期就存在。 |
| 咽反射 | 咽反射源于延髓中心,由咽壁、后舌、扁桃腺或咽峡的感觉刺激引起的咽部抬高和舌缩入引起收缩的反射性运动反应。 |

评估姿势和体格是下一步。涉及对患者姿势的一般观察。在昏迷患者中经常有两种典型的姿势。去皮质姿势是一种典型姿势,其中患者的胳膊在肘部弯曲,而手臂向身体内缩,双腿伸直。去脑姿势姿势是另外一种典型型姿势,在这种姿势中,腿部也类似地伸展,但手臂也整个伸展(包括肘部以下也伸展)(关于两种姿势,请参考脑部损伤异常姿势)。姿势是至关重要的,因为它表明了损伤在中枢神经系统中的位置。去皮质姿势表示红核或以上的病变(损伤点),而去脑姿势则表示红核或以下的病变。换句话说,去皮质姿势的病灶距皮质较近,而去脑姿势则表明病灶距脑干较近。
瞳孔大小
[编辑]瞳孔测试通常是昏迷检查的关键部分,因为它可提供有关昏迷原因的信息。下表是对于普通瞳孔检查的发现,及其在技术上和医学上的解读指南:[9]
| 瞳孔大小 (左眼vs.右眼) | 可能的解读 |
|---|---|
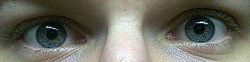 |
正常的两个瞳孔对于光线的反应。表示这位患者不是昏迷,而可能是受到药物的影响而昏睡,或者就是在睡觉。 |
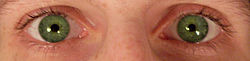 |
针状瞳孔,表示患者可能因为海洛因或鸦片类药物过量而导致昏迷。两个瞳孔仍同时对光线做出反应。另外一种可能是患者的脑桥受损。[9] |
 |
一个瞳孔放大,对光线无反应,另一个瞳孔正常(例中右眼瞳孔放大,左眼瞳孔正常)。表示可能是右边动眼神经(CN III)受损,或者是血管受损 |
 |
两眼瞳孔都放大,而且对于光线无反应。可能是某种药物过量,导致失温或者严重缺氧 |
严重程度
[编辑]昏迷可分为:(1)小脑天幕上方型(在小脑天幕上方)、(2)小脑天幕下方型(在小脑天幕下方)、(3)代谢型,或者(4)弥漫型。[9]这种分类仅取决于引起昏迷的原始损伤的位置,并且与严重程度或预后无关。但是,昏迷损害的严重程度可分为几个级别。患者或者有可能,或者并未经历这些级别。在第一阶段,大脑反应减弱,正常反射消失,患者不再对疼痛做出反应,并且无法听到声音。
Rancho Los Amigos 量表是一种复杂的量表,具有八个单独的级别,通常在昏迷的最初几周或几个月内使用,在此期间需要对患者进行仔细观察,当级别之间的转换相当频繁的时候也要仔细观察。
治疗
[编辑]对昏迷患者的治疗,取决于昏迷状态的严重程度和发生的原因。进入急诊室后,昏迷患者通常会立即被送往加护病房(ICU),[16] 在这里,维持患者的呼吸和血液循环是最重要的任务。使用气管插管、呼吸器、静脉注射,或者输血,以及根据需要而做的其他支持性护理,可以维持患者呼吸和循环的稳定性。
持续护理
[编辑]一旦患者情况稳定下来,不再处于立即危险时,优先级就会从稳定患者的生命和状况,转变为维持身体健康的状态。每隔2到3个小时左右移动病人一次,避免因躺在床上太久而导致褥疮生成。通过物理治疗使患者移动,还有助于防止肺塌陷(也称肺不张)、挛缩,或其他骨骼变形,这些都会干扰到患者的复元。[31]
在昏迷患者中常见肺炎的发生,由于患者无法吞咽,导致肺抽吸。昏迷患者缺乏咽反射,并且使用鼻胃管喂食,会导致食物、饮料或其他固体有机物沉积在其下呼吸道(从气管到肺)中。这种留置在下呼吸道中的物质最终可能导致感染,成为吸入性肺炎。[31]
昏迷患者也可能会躁动不安或癫痫发作。因此,可用软布制的约束装置来防止它们拉扯管子或敷料,并应把病床旁的侧栏杆竖起,以防止患者跌落。[31]
照顾者
[编辑]昏迷事件会让患者的家属,以及照顾患者的初级照护人员,引发各式的情绪反应。研究显示,昏迷发生,病情严重程度和自受伤发生以后经过的时间长度,两者相比,前者影响比较不显著。[32]患者家属可能会产生的是绝望、愤怒、沮丧,和拒绝相信等常见反应。护理的重点应该是与患者的家庭成员或家属,以及与医务人员建立融洽的关系。[33]虽然初级照护人员非常重要,但是二级照护人员也能发挥辅助作用,以暂时减轻初级人员的工作负担。
预后
[编辑]昏迷可持续几天到几周。在更严重的情况下,昏迷可能会持续五周以上,而有些甚至会持续长达数年之久。在这段时间之后,一些患者逐渐脱离昏迷,而有一些患者发展为植物人,另一些则会死亡。在某些情况下,一些成为植物人状态的患者会恢复某种程度的意识,而另外一些,可能仍处于植物人状态长达数年甚至数十年(最长记录的时间为42年)。[34][35]
要估计恢复的机会,得依靠用来测量患者神经损伤程度的技术,不同的技术会得到不同的结果。恢复预测用的是统计率,表示患者有恢复机会的水平。时间是预测恢复机会最佳的一般预测指标。例如,在脑损伤导致的昏迷在四个月之后,部分恢复的几率少于15%,完全恢复的机会极低。[36]
昏迷和植物人状态的结果,取决于神经损伤的原因、部位、严重性,和程度。仅仅深度昏迷并不一定意味着恢复的机会会小,同样,较轻昏迷并不能确保会有较高的恢复机会。对于处在植物人状态的人来说,最常见的死亡原因是继发性感染,例如肺炎,这种疾病会在长时间躺着不动的患者身上发生。
恢复
[编辑]人们可能会从昏迷中恢复,但是伴随着身体上、智力上,和心理上的困难,照顾者需要给予特别的注意。昏迷患者通常会在深刻的混乱状态中醒来并且罹患构音障碍,即无法清晰做语言的表达。恢复通常是逐步发生的。在最初的几天,患者可能仅醒来几分钟,随着进展,清醒的时间会增加,并可能最终恢复完全的意识。虽说如此,有些患者的状态可能永远都不会超过一些基本的反应。[37]
有报导说,有人会从长期的昏迷状态中苏醒。美国人Terry Wallis在处于最低意识状态的19年后,终于开始自发讲话,并重新意识到周围的环境。[38]
一名脑部受损的人,陷在在昏迷状态里长达六年,2003年,医生在他大脑深部植入电极,让他恢复意识。这种名为“脑深层刺激手术”(DBS)的方法成功地让一位38岁的美国创伤性脑损伤患者的沟通,做复杂动作,和进食的能力被唤醒。他的受伤曾使他处于最低程度意识状态(MCS),这种MCS类似昏迷,但特征是患者对于环境和自我会产生有意识的证据,但是是偶发而且短暂的,昏迷患者则完全无此特征。[38]
社会与文化
[编辑]Eelco Wijdicks博士于2006年5月在《神经内科》杂志上发表关于他在电影中对于扮演昏迷者角色的研究。Wijdicks博士对30部描述长期昏迷患者的电影(在 1970年至 2004年间制作)中演员所扮演的做研究,得出的结论是,只有两部电影能够准确地描绘昏迷受害者的状态,还有旁人等待病人醒来期间的痛苦:豪门孽债(电影)(1990)和天使的梦幻生活(电影)(1998)。其余的28部则因描绘出剧中人物奇迹般的觉醒,没有持久的副作用,对治疗方法和所需设备的描述不切实际,以及经历过昏迷的病人,仍保持体态健壮,和肤色晒得黝黑,而受到批评。[39]
生物伦理学
[编辑]罹患昏迷的人因为处于无意识状态。当论及昏迷的形而上学和生物伦理学方面的时候,关于人格性、身份认同,和意识的观点就可派上用场。
有看法认为,无意识状态应与有意识状态同等重要,在伦理上也应同样重要,并且应该就形而上学的立场,对无意识状态给予支持。[40]
在关于意识障碍的伦理讨论中,通常有两种能力被视为是核心:“体验幸福和有兴趣”。幸福,可广义地被理解为与对所涉个人的生活有益(根据特定标准)的积极影响。[41] 普遍的看法,幸福的唯一条件是体验其 “积极正面” 的能力。就是说,因为体验积极正面这种基本的情绪的过程,具有系统发生学根源,所以它很可能在完全不为人知的情况里发生,因此而导入无意识的幸福的概念。[40]
因此,具有兴趣的能力,对于描述昏迷者缺乏的前述两种能力至关重要。对某个领域的兴趣,可以理解为对某件事物的关注,会影响我们在这个领域中生活变得美好的事物。兴趣是指从特定角度或在特定领域内直接或立即改善生活,或者极大地提高生活改善的可能性,从而使受检者实现某种益处的手段。[41]也就是说,对奖励信号的敏感性是有意识和无意识的学习过程中的基本要素。[42]此外,无意识的大脑能够以一种有意义的方式与周围环境互动,并产生有意义的信息处理,这些信息来自包括其他人在内的外部环境。[43]
根据霍金斯博士(Jennifer Hawkins, Ph.D.)[44]的说法,“ 1. 如果受试者能够看重,或者如果基本上,受试者能够在乎的话,生活将是美好的。重要的是,霍金斯强调,在乎不需要认知承诺,即那种高水平的认知活动:它需要能够辨别某些事物,跟踪它一段时间,随着时间的推移而认识它,并对这些事物产生某种情感倾向 2. 如果当事者能够与他人建立关系,那么生活就是美好的,即有意义的与他人互动” [41]这表明,无意识或许可能(至少部分地)满足了霍金斯所定义的,对当事者有益的两种生活条件,从而使无意识在伦理上具有现实意义。[43]
昏迷程度
[编辑]昏迷程度以E、V、M三者分数加总来评估,正常人的昏迷指数是满分15分,昏迷程度越重者的昏迷指数越低分,最低为3分。
- 轻度昏迷:13分到15分。
- 中度昏迷:9分到12分。
- 重度昏迷:3分到8分。
- 其他状况:因插管或气切无法发声的重度昏迷者会有2E或2T的评分纪录。
中医
[编辑]中医上将昏迷分为热闭、痰闭。
- 热闭症兼高热、烦躁、谵语、舌质红绛、苔黄或焦黑、脉数等,治疗宜清心开窍;
- 痰闭症一般不发热、胸闷气逆、喉有痰声,或呕吐恶心、舌苔厚腻、脉滑,治疗宜化痰、泄浊、开窍。
参见
[编辑]- 脑死,两个皮质均缺乏活动,以及脑干缺乏功能
- 昏迷指数量表,一种评估昏迷严重程度的系统
- 闭锁症候群,患者有意识,但大多数患者的肌肉麻痹,眼球外肌除外
- 持续性植物状态(植物性昏迷,也称植物人),深昏迷而无可察觉的意识。患者皮质受损,但脑干完整。
- 过程取向心理学,谈及透过昏迷患者残余意识工作的方法。
- 暂停生命,导致人体生命功能暂时停止或衰减,但不会死亡。
参考文献
[编辑]- ^ 昏迷. 术语在线. 全国科学技术名词审定委员会. (简体中文)
- ^ 孙建浩.脑功能监测在昏迷患者中的应用价值研究[D].郑州大学,2019.
- ^ 王雪菲; 彭淑华, 邹永光. 临床危重患者护理常规及应急抢救流程. 华中科技大学出版社有限责任公司. 2022. ISBN 9787568077415.
- ^ 神经系统疾病治疗学. 人民卫生出版社. 1984: 381.
- ^ 5.0 5.1 5.2 Weyhenmyeye, James A.; Eve A. Gallman. Rapid Review Neuroscience 1st Ed. Mosby Elsevier. 2007: 177–9. ISBN 978-0-323-02261-3.
- ^ 6.0 6.1 Bordini, A.L.; Luiz, T.F.; Fernandes, M.; Arruda, W. O.; Teive, H. A. Coma scales: a historical review. Arquivos de Neuro-Psiquiatria. 2010, 68 (6): 930–937. PMID 21243255. doi:10.1590/S0004-282X2010000600019
 .
.
- ^ The Glasgow structured approach to assessment of the Glasgow Coma Scale. www.glasgowcomascale.org. [2019-03-06]. (原始内容存档于2021-03-10).
- ^ Laureys; Boly; Moonen; Maquet. Coma (PDF). Encyclopedia of Neuroscience. 2009, 2: 1133–1142 [2020-04-22]. (原始内容存档 (PDF)于2021-02-25).
- ^ 9.0 9.1 9.2 9.3 Hannaman, Robert A. MedStudy Internal Medicine Review Core Curriculum: Neurology 11th Ed. MedStudy. 2005: (11–1) to (11–2). ISBN 1-932703-01-2.
- ^ Persistent vegetative state: A medical minefield. New Scientist. 2007-07-07: 40–3 [2020-04-22]. (原始内容存档于2014-12-27). See diagram (页面存档备份,存于互联网档案馆).
- ^ Coma Origin. Online Etymology Dictionary. [14 August 2015]. (原始内容存档于2017-08-25).
- ^ Wijdicks, Eelco F. M.; Koehler, Peter J. Historical study of coma: looking back through medical and neurological texts. Brain. 2008-03-01, 131 (3): 877–889. ISSN 0006-8950. PMID 18208847. doi:10.1093/brain/awm332
 .
.
- ^ Video of man still nonresponsive to stimuli while in coma.. [2020-04-22]. (原始内容存档于2021-12-22).
- ^ Russ Rowlett. Glasgow Coma Scale. University of North Carolina at Chapel Hill. [2020-04-22]. (原始内容存档于2018-06-04).
- ^ 15.0 15.1 15.2 Liversedge, Timothy; Hirsch, Nicholas. Coma. Anaesthesia & Intensive Care Medicine. 2010, 11 (9): 337–339. doi:10.1016/j.mpaic.2010.05.008.
- ^ 16.0 16.1 16.2 16.3 16.4 Young, G.B. Coma. Ann. N. Y. Acad. Sci. 2009, 1157 (1): 32–47. Bibcode:2009NYASA1157...32Y. doi:10.1111/j.1749-6632.2009.04471.x.
- ^ Busl, K. M.; Greer, D. M. Hypoxic-ischemic brain injury: Pathophysiology, neuropathology and mechanisms. NeuroRehabilitation. 2010: 5–13.
- ^ Lombardi, Francesco FL; Taricco, Mariangela; De Tanti, Antonio; Telaro, Elena; Liberati, Alessandro. Sensory stimulation for brain injured individuals in coma or vegetative state. Cochrane Database of Systematic Reviews. 2002-04-22, (2): CD001427. ISSN 1465-1858. PMC 7045727
 . PMID 12076410. doi:10.1002/14651858.cd001427.
. PMID 12076410. doi:10.1002/14651858.cd001427.
- ^ S., Saladin, Kenneth. Human anatomy 3rd. New York: McGraw-Hill. 2011. ISBN 9780073525600. OCLC 318191613.
- ^ 20.0 20.1 20.2 Traub, Stephen J.; Wijdicks, Eelco F. Initial Diagnosis and Management of Coma. Emergency Medicine Clinics of North America. 2016, 34 (4): 777–793. ISSN 1558-0539. PMID 27741988. doi:10.1016/j.emc.2016.06.017.
- ^ Baxter, Cynthia L.; White, William D. Psychogenic Coma: Case Report. The International Journal of Psychiatry in Medicine. September 2003, 33 (3): 317–322. ISSN 0091-2174. PMID 15089013. doi:10.2190/yvp4-3gtc-0ewk-42e8.
- ^ Romanelli, David; Farrell, Mitchell W. AVPU Score. StatPearls [Internet]. 2020-05-13 [2021-01-24]. (原始内容存档于2021-03-10).
- ^ AVERAGE COMA LENGTH. AUTOSCANDIA. 2020-12-14 [2021-01-24]. (原始内容存档于2021-01-29).
- ^ Daltrozzo J.; Wioland N.; Mutschler V.; Lutun P.; Jaeger A.; Calon B.; Meyer A.; Pottecher T.; Lang S.; Kotchoubey B. Cortical Information Processing in Coma (PDF). Cognitive & Behavioral Neurology. 2009c, 22 (1): 53–62 [2020-04-22]. PMID 19372771. doi:10.1097/wnn.0b013e318192ccc8. (原始内容存档 (PDF)于2011-08-14).
- ^ Daltrozzo J.; Wioland N.; Mutschler V.; Kotchoubey B. Predicting Coma and other Low Responsive Patients Outcome using Event-Related Brain Potentials: A Meta-analysis (PDF). Clinical Neurophysiology. 2007, 118 (3): 606–614 [2020-04-22]. PMID 17208048. doi:10.1016/j.clinph.2006.11.019. (原始内容存档 (PDF)于2011-08-14).
- ^ Daltrozzo J.; Wioland N.; Mutschler V.; Lutun P.; Calon B.; Meyer A.; Jaeger A.; Pottecher T.; Kotchoubey B. Electrodermal Response in Coma and Other Low Responsive Patients (PDF). Neuroscience Letters. 2010a, 475 (1): 44–47 [2020-04-22]. PMID 20346390. doi:10.1016/j.neulet.2010.03.043. (原始内容存档 (PDF)于2011-08-14).
- ^ Haupt, Walter F; Hansen, Hans Christian; Janzen, Rudolf W C; Firsching, Raimund; Galldiks, Norbert. Coma and cerebral imaging. SpringerPlus. 2015, 4 (1): 180. ISSN 2193-1801. PMC 4424227
 . PMID 25984436. doi:10.1186/s40064-015-0869-y (英语).
. PMID 25984436. doi:10.1186/s40064-015-0869-y (英语).
- ^ Neurological Assessment Tips. London Health Sciences Centre. 2014 [2020-04-22]. (原始内容存档于2021-03-08).
- ^ Textbook of clinical neurology. Goetz, Christopher G. 3rd. Philadelphia: WB Saunders. 2007. ISBN 9781416036180. OCLC 785829292.
- ^ Hermanowicz, Neal, Cranial Nerves IX (Glossopharyngeal) and X (Vagus), Textbook of Clinical Neurology, Elsevier: 217–229, 2007, ISBN 9781416036180, doi:10.1016/b978-141603618-0.10013-x
- ^ 31.0 31.1 31.2 Coma (PDF). [2010-12-08]. (原始内容 (PDF)存档于2010-06-27).
- ^ Qadeer, Anam; Khalid, Usama; Amin, Mahwish; Murtaza, Sajeela; Khaliq, Muhammad F; Shoaib, Maria. Caregiver's Burden of the Patients With Traumatic Brain Injury. Cureus. 2017-08-21, 9 (8): e1590. ISSN 2168-8184. PMC 5650257
 . PMID 29062622. doi:10.7759/cureus.1590 (英语).
. PMID 29062622. doi:10.7759/cureus.1590 (英语).
- ^ Coma Care. Caring for Care Giver and Family. 2010-03-30 [2010-12-08]. (原始内容存档于2020-09-19).
- ^ Edwarda O’Bara, who spent 4 decades in a coma, dies at 59
- ^ Aruna Shanba, who spent 42 years in coma.. [2020-04-22]. (原始内容存档于2015-05-18).
- ^ Formisano R; Carlesimo GA; Sabbadini M; et al. Clinical predictors and neuropleropsychological outcome in severe traumatic brain injury patients. Acta Neurochir (Wien). May 2004, 146 (5): 457–62. PMID 15118882. doi:10.1007/s00701-004-0225-4.
- ^ NINDS. Coma Information Page: National Institute of Neurological Disorders and Stroke (NINDS). 2010-10-29 [2010-12-08]. (原始内容存档于2010-12-04).
- ^ 38.0 38.1 Mother stunned by coma victim's unexpected words. The Sydney Morning Herald. 2003-07-12 [2020-04-22]. (原始内容存档于2018-03-17).
- ^ Electrodes stir man from six-year coma-like state. Cosmos Magazine. 2007-08-02. (原始内容存档于2014-03-06).
- ^ 40.0 40.1 Farisco, Michele; Evers, Kathinka. The ethical relevance of the unconscious. Philosophy, Ethics, and Humanities in Medicine. December 2017, 12 (1): 11. ISSN 1747-5341. PMC 5747178
 . PMID 29284489. doi:10.1186/s13010-017-0053-9.
. PMID 29284489. doi:10.1186/s13010-017-0053-9.  Material was copied from this source, which is available under a Creative Commons Attribution 4.0 International License (页面存档备份,存于互联网档案馆).
Material was copied from this source, which is available under a Creative Commons Attribution 4.0 International License (页面存档备份,存于互联网档案馆).
- ^ 41.0 41.1 41.2 Hawkins, Jennifer, What Is Good for Them? Best Interests and Severe Disorders of Consciousness, Finding Consciousness, Oxford University Press: 180–206, 2016-03-01, ISBN 9780190280307, doi:10.1093/acprof:oso/9780190280307.003.0011
- ^ Henry Adams: The Middle Years. By <italic>Ernest Samuels</italic>. (Cambridge, Mass.: Belknap Press of Harvard University Press. 1958. Pp. xiv, 514. $7.50.) and Henry Adams: The Major Phase. By <italic>Ernest Samuels</italic>. (Cambridge, Mass.: Belknap Press of Harvard University Press. 1964. Pp. xv, 687. $10.00.). The American Historical Review. January 1966. ISSN 1937-5239. doi:10.1086/ahr/71.2.709.
- ^ 43.0 43.1 Farisco, Michele. Neurotechnology and Direct Brain Communication. 2016-04-28. ISBN 9781315723983. doi:10.4324/9781315723983.
- ^ 存档副本. [2020-04-22]. (原始内容存档于2021-03-10).
